La decompressione microvascolare (MVD) è un trattamento chirurgico progettato per trattare il dolore o lo spasmo facciale refrattari alle terapie mediche.
Questa tecnica microchirurgica ha lo scopo di proteggere importanti nervi, conosciuti come nervi cranici, con piccole spugne in Teflon. In casi particolari, piccole arterie e/o vene irritano questi nervi critici esercitando una compressione su di essi. Questo rapporto anatomico è spesso definito come “conflitto neurovascolare”.
La pressione su uno o più nervi può causare intenso dolore ma anche spasmi muscolari dolorosi. La MVD è più spesso utilizzata nel trattamento della nevralgia del trigemino, dello spasmo emifacciale e per la nevralgia del glossofaringeo.
Durante la MVD, I chirurghi separano il nervo doloroso dal vaso che lo comprime con una piccola spugna in Teflon, alleviando così la pressione su di esso esercitata e permettendone la guarigione.
La MVD implica un intervento neurochirurgico in regime di anestesia generale e per questo non è di solito la prima linea di trattamento. Tuttavia, quando la condizione è grave e/o tutti i trattamenti conservativi sono risultati fallimentari, questa procedura può essere estremamente efficace.
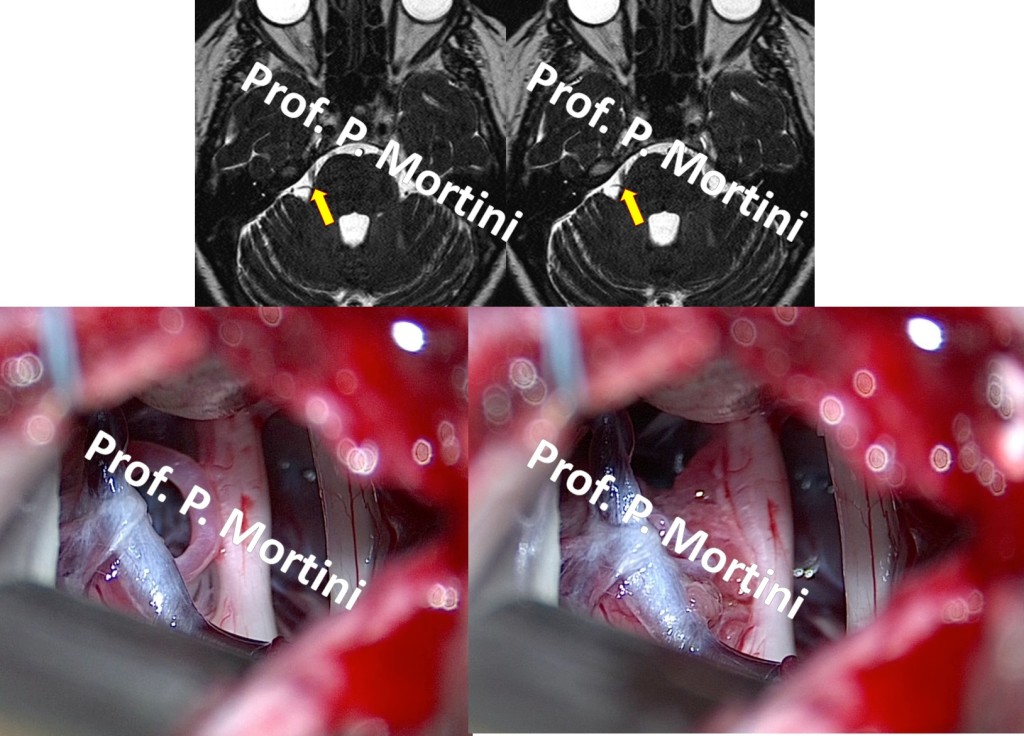
L’immagine 1 dimostra il nervo trigemino sinistro visto attraverso il microscopio operatorio. C’è un’ansa vascolare arteriosa che comprime (arteria cerebellare superiore) il margine superiore mediale del nervo causando dolore facciale refrattario alla terapia medica a livello della mascella del paziente.
L’immagine 2 illustra l’inserimento iniziale di una spugnetta in teflon tra il nervo trigemino e l’ansa arteriosa che lo comprime utilizzando micro-strumenti sotto visione diretta. Si noti che il nervo è protetto, non distrutto, durante questa procedura.
MVD è l’unica procedura progettata per proteggere il nervo, minimizzando così la possibilità di intorpidimento facciale post-procedurale. L’immagine 3 dimostra il collocamento definitivo della spugnetta in Teflon. Si noti che il nervo non è più colpito dall’arteria incriminata.
Questa procedura ha portato sollievo dal dolore immediatamente al termine della stessa. Successivamente, il paziente non ha più lamentato dolore e ha sospeso l’assunzione di tutti i farmaci antalgici.
Prima della procedura
• Informare il medico se siete sensibili o allergici a farmaci, lattice, cerotti, mezzi di contrasto, iodio, frutti di mare, o anestetici (locali e generali).
• Informare il medico su tutti i farmaci (sia quelli con prescrizione che quelli da banco) e sugli integratori che si stanno assumendo.
• Informare medico se si ha storia di disturbi emorragici o se si sta assumendo qualsiasi anticoagulante, l’aspirina o altri farmaci che influiscono sulla coagulazione del sangue. Potrebbe essere necessario interrompere la loro assunzione prima della procedura.
• Informare il medico se si è portatori di qualsiasi tipo di impianto(i), come ad esempio un pacemaker e/o defibrillatore impiantabile, una valvola cardiaca artificiale, clips chirurgiche per un aneurisma cerebrale, pompe impiantate per il rilascio di farmaci, port a cath per la chemioterapia, stimolatori nervosi, protesi oculari o auricolari , stent, spirali o filtri.
• Se si è in stato di gravidanza o se si sospetta di esserlo, si dovrebbe informare il medico. Le donne in età fertile possono essere invitate a fornire un campione di urina per il test di gravidanza prima della procedura.
• Verrà chiesto di digiunare per otto ore prima della procedura, in genere dopo la mezzanotte del gioro precedente all’esame.
• Può essere fornito uno shampoo speciale con cui lavare i capelli la sera prima o la mattina prima della procedura.
• È possibile ricevere un sedativo prima della procedura per aiutare il rilassamento.
• In base alle singole condizioni di salute del paziente, il medico può richiedere una ulteriore preparazione specifica.
Durante la procedura
• Un accesso endovenoso (EV) può essere posizionato nella mano o nel braccio per somministrare farmaci e/o fluidi durante la procedura.
• Verrà indotto l’addormentamento con l’anestesia generale.
• Il chirurgo praticherà un’incisione dietro all’orecchio dal lato sintomatico della testa.
• Un piccolo pezzo di osso verrà temporaneamente rimosso in modo che il chirurgo possa accedere al cervello.
• Utilizzando un microscopio operatorio, il chirurgo potrà navigare con attenzione l’area e isolare il nervo che causa il dolore, il più delle volte il nervo trigemino.
• Il chirurgo quindi fisserà una spugnetta in teflon tra il nervo e il vaso sanguigno ritenuto causa della compressione e del dolore sul nervo.
• Al termine della procedura, il chirurgo riposizionerà l’opercolo osseo e suturerà l’incisione cutanea e il paziente sarà trasferito presso il reparto di terapia intensiva neurologica per l’osservazione.
In seguito alla procedura
• Dopo la procedura, il paziente viene osservato per un periodo di tempo.
• Una volta in grado di riassumere liquidi per via orale, l’accesso EV viene rimosso. Si possono ingerire liquidi e cibi solidi, secondo quanto tollerato.
• Si può avvertire un fastidio dopo la procedura, come la comparsa di cefalea o di nausea. E’ importante informare l’infermiere circa il proprio malessere, in modo che possano essere somministrati farmaci e/o altri trattamenti.
• La degenza in genere dura pochi giorni ed è necessario che qualcuno accompagni il paziente a casa.
• Una volta a casa, si può ricominciare la normale dieta, assunzione di farmaci, e le attività, salvo diversa indicazione medica. Può essere richiesto di evitare attività faticose, come l’esercizio fisico, per un certo periodo di tempo.
Chiamare il medico per segnalare uno dei seguenti sintomi:
o Cefalea intensa non responsiva a terapia farmacologica
o Ipoestesia facciale
o Perdita dell’udito
o Raccolta e dolore in sede di ferita chirurgica
Dopo la procedura il medico può fornire istruzioni aggiuntive o alternative, a seconda della specifica situazione.
 Italiano
Italiano English
English